公開日
不育症と着床障害を乗り越えるために
赤ちゃんをその手に抱くために
【神戸ARTクリニック 大谷 徹郎 先生】

不育症とは
不育症とは、2回以上の流産(妊娠22週未満)、または死産(妊娠22週以降)を経験した場合をいい、すでにお子様がいらっしゃる方も含まれます。ただし、異所性妊娠(子宮外妊娠)や絨毛性疾患(胞状奇胎)は含まれません。日本では現在のところ胎嚢を確認できた後の流産(臨床的流産)を『流産』とみなしています。『胎嚢』を確認できていない生化学的妊娠(化学流産)については、2017年、ESHRE(ヨーロッパ生殖医学学会)で流産回数に含めるとの発表があったことから、くり返す生化学的妊娠を不育症として捉えるかの検討が日本でもされていますが、現在のところ治療法についてのガイドラインはありません。
さて、不育症をお話しする前に、まず流産とは何かをきちんと理解する必要があるでしょう。
流産は、全妊娠の約10~15%に起こり、その中でも妊娠12週未満に起こる早期流産が流産全体の約80%を占めるとされています。この早期流産の要因の多くは胎児の染色体異常によるもので、誰にでも偶発的に起こりえる自然淘汰のメカニズムです。ただ、母体年齢が上がると、卵子の染色体数の問題が増えることから流産する確率も高くなる傾向にあります。この偶発的に起こる染色体異常は主に、卵子または精子に由来し、結果的に本来2本の胚の各染色体の数が1本多い、または1本少ないことから起こります。
流産をくり返し経験したり、死産を経験したりすることは、とても辛いことです。しかし、不育症と診断された場合でも、きちんと治療をすればそのうち80%のカップルが赤ちゃんを授かることができます。

不育症のリスク因子には、何があるか?
不育症のリスク因子には、① 内分泌異常、② 血液凝固異常・自己抗体、③ 子宮形態異常、④ 夫婦の染色体構造異常、⑤ 偶発的流産・リスク因子不明と大きく5つがあげられます。
① 内分泌異常
内分泌異常には、甲状腺異常や糖尿病などがあります。
甲状腺ホルモンが出過ぎるのが甲状腺機能亢進症で、少ないのが甲状腺機能低下症といい、どちらも流産のリスク因子になります。また、甲状腺疾患は、いくつかの自己抗体を併せ持つことが多いことから、自己抗体に関する検査と妊娠後も含めて専門医による適切な管理を受けることが重要です。
母体が糖尿病の場合は、妊娠前に十分に血糖コントロールすることで流産を予防することが期待できます。
② 血液凝固異常・自己抗体
血液凝固異常や自己抗体には、甲状腺の異常、抗リン脂質抗体症候群、第Ⅻ因子低下、プロテインS低下、プロテインC低下などがあり、最近ではネオ・セルフ抗体という新しい抗体もみつかっています。
血液凝固異常や自己抗体がある場合は、血液が固まりやすく、血栓ができやすい傾向にあります。そのためこれらに異常がある方は妊娠後、胎盤中の血液が固まる、また血栓ができることによって胎児への酸素や栄養の供給が滞り、胎児が死亡し流産に至ってしまうことがあります。検査によってこれらの因子に異常が見つかった場合は、血液が固まらない、血栓のできにくい状態を適切に保つ治療を受けることで、約80%以上の女性が妊娠を継続し、出産に至っています。
③ 子宮形態異常
子宮の形に異常があることで流産を繰り返す場合があり、そのなかでも中隔子宮が問題になります。胎児期の子宮は左右に分かれており、出生時には融合して1つになりますが、この融合がうまくいかないと中隔子宮や双角子宮などになります。中隔子宮は、子宮の外観は正常ですが、子宮内腔に仕切りがあり、この仕切り部分には血流がほとんどないため、そこに着床してしまうことで流産になるのではと考えられています。そのため、中隔子宮は子宮形成術の対象になります。
④ 夫婦の染色体構造異常
夫婦のどちらかの染色体に構造異常(均衡型相互転座など)があると、流産を繰り返すことがあります。
染色体に構造異常があっても遺伝情報のバランスが取れていると(均衡型保因者)、本人自身は支障なく日常生活を送ることができます。しかし、子どもをもうけようとした場合に夫婦のどちらかが保因者であると、受精のときの染色体の組み合わせによっては遺伝情報がアンバランスとなり、着床しなかったり流産になったりする可能性が高い胚(不均衡型)ができます。体外受精を前提としたPGT-SR(着床前遺伝学的検査)をすることで、転座由来の染色体のアンバランスを調べ流産を予防することが期待されます。
⑤ 偶発的流産・リスク因子不明
不育症のなかでも、一番多いのが偶発的流産、リスク因子不明です。人の染色体の数は46本ですが、卵子や精子が減数分裂する過程で、この染色体が均等に分かれていかないと、一方は染色体の数が多かったり,もう一方は少なかったりする数の異常が起こります。このような染色体の数の異常(異数性)からから偶発的流産が起こりやすくなります。異数性を起こさなくする方法はなく、また誰にでも起こる可能性があります。なかには2回、3回と偶発的流産を起こす人もいます。胚の質は一般的にグレードで表される事が多いですが、グレードと異数性の相関性は低いと考えられています。
『稽留流産』が起こってしまい、手術を受けられた場合には流産胎児の染色体を検査(流産絨毛染色体検査)することができ、流産の原因が胎児の染色体異常だったかどうかを調べることも可能です。
リスク因子不明の場合は、『カウンセリング』などを受け、次回の妊娠への不安が薄らぎ、十分に心が回復したのち次の妊娠に臨むことになります。
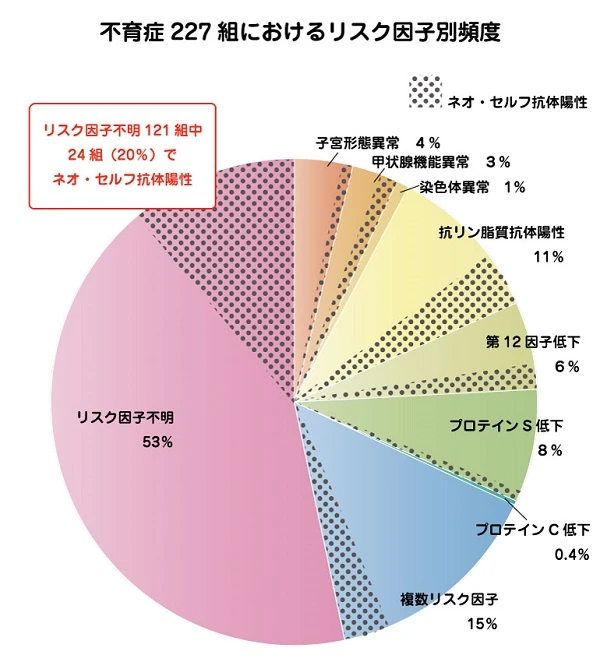
なお、最近になってこのリスク因子不明の20%に、ネオ・セルフ抗体が陽性だった人が見つかっています。
ネオ・セルフ抗体とは?
ネオ・セルフ抗体とは、流産や妊娠高血圧症候群などを引き起こす要因となる抗リン脂質抗体症候群(ASP)の原因となる自己抗体で、2015年に神戸大学と大阪大学の共同研究によって発見された新しい抗体で、不育症リスク因子となることがわかっています。
この研究では、不育症の女性227人に検査を行い、このうち52人(23%)に『ネオ・セルフ抗体』陽性がみつかり、その約半数にあたる24人(20%)は、これまでの検査方法ではリスク因子不明と診断されていた女性だったと報告されています。なかでも抗リン脂質抗体検査では陰性であった女性に『ネオ・セルフ抗体』陽性が多かったことを特徴としてあげています。
これまでは、不育症のリスク因子が不明と診断された場合には、次回妊娠しても特別な治療はなく、カウンセリングを受けるなどして妊娠生活を過ごし、出産に臨んでいました。しかし、不育症のリスク因子として新たに『ネオ・セルフ抗体』がみつかったことで適切な治療を受け、出産に至ることが期待できるようになりました。
ネオ・セルフ抗体の検査と治療
ネオ・セルフ抗体検査は、血液検査になります。採取した血液とネオセルフ抗原を反応させて、抗ネオセルフ自己抗体価を測定します。この抗体価が高かった場合は、血栓や血液凝固から流産を起こさないように、血小板を抑え血液をサラサラに保つアスピリンの錠剤や、血液凝固因子を抑え血栓を予防するヘパリンの注射剤を用いて治療します。これは、ネオ・セルフ抗体以外の血液凝固異常・自己抗体の治療と同様の方法になります。
薬の開始時期については、個々の抗体価や以前の妊娠の様子などから決められます。
不育症の検査は、そのリスク因子の多さからも多岐に渡ります。検査費用も高額になるため、各自治体が行う不育症検査費用助成事業などを活用しましょう。また自治体によっては不育症治療に関する助成事業を行っていますから、住民票のある自治体のサイトや広報誌などから調べてみましょう。
着床障害と不育症
体外受精で、複数回胚移植をしているのに着床しない女性のなかには、不育症患者と同様な血液凝固異常や自己抗体の問題が見つかることがあります。
この場合は、不育症と同様に血液をサラサラに保ち、血栓形成を予防する治療を行うことで着床しやすくなります。妊娠した後も流産が起こることを防ぎ、出産に至るまで導いてくれ、念願だった赤ちゃんをその手に抱くことが期待されます。
妊娠はできるけれど、流産を繰り返したり、死産になり赤ちゃんが授からない不育症と、胚移植を何度しても着床しない(RIF:反復着床不全)ことから赤ちゃんが授からない不妊症は、どちらも赤ちゃんが授からない辛さを抱えています。なかには、不育症と不妊症の両方を抱えて辛い思いをされているカップルもいることでしょう。
私たち神戸ARTクリニックのスタッフ一同も、赤ちゃんを授かりたいと願うカップルのためにこれからも不育症、そして不妊症治療のさらなる向上に努めてまいります。
神戸ARTクリニック 大谷 徹郎 先生

経歴
- 1979年
- 神戸大学医学部卒業
- 1984年
- 神戸大学大学院博士課程修了 医学博士 米国ワシントン大学、オーストラリア メルボルン大学附属ロイヤルウイメンズホスピタル生殖医療科、ドイツキール大学医学部産婦人科に学ぶ
- 1996年
- 神戸大学医学部附属病院助教授
- 2000年
- 大谷産婦人科 不妊センター 院長
- 2011年
- 大谷レディスクリニック 院長
- 2020年
- 神戸ARTクリニック 改称

























