公開日
着床する可能性の高い胚を選ぶ、流産を予防するPGT-A
【山王病院:女性医療センター/リプロダクション・婦人科内視鏡治療部門 久須美 真紀 先生】

着床しない理由
体外受精-胚移植によって妊娠が成立するためには、成熟卵子を得ること、正常に受精すること、胚が順調に発育すること、そして内膜が厚く、ホルモン環境、着床の窓など着床環境が整っている子宮に良好胚を移植するなどが必要です。
このように、体外受精ではいくつもの要所をクリアして、いくつもの条件を揃えて妊娠に臨むわけですが、子宮環境になんの問題がなくても、胚の染色体の数に問題があれば妊娠は難しくなります。
胚の染色体の数に問題があると、その多くの胚は発育が停止する、移植しても着床しない、妊娠が成立(生化学的妊娠)しない、または流産が起こりやすくなります。これらは、女性の年齢が高くなるにつれて起こる卵子の質の低下が要因となり、染色体数に問題を抱える胚が増えることで知られています。
現在では、着床しない要因には胚の問題と子宮の問題に大別されますが、その大きな要因の1つが胚の染色体数の問題です。
人の染色体数は46本
人の染色体の数は46本で、卵子の染色体23.Xと、精子の染色体は23.Xか、23.Yが受精することで46.XXまたは46.XYとなり、44本の常染色体と2本の性染色体(XX or XY)で構成されています。
染色体は、大きいものから順に2本ずつペアとなっています。1番から22番が常染色体で23番目が性染色体で、どこかの染色体が1本(モノソミー)だったり、3本(トリソミー)だったりする染色体の数の問題が生じることがあります。モノソミーは妊娠が成立することはほとんどなく、トリソミーは妊娠が成立しても流産になることが多いことが知られています。
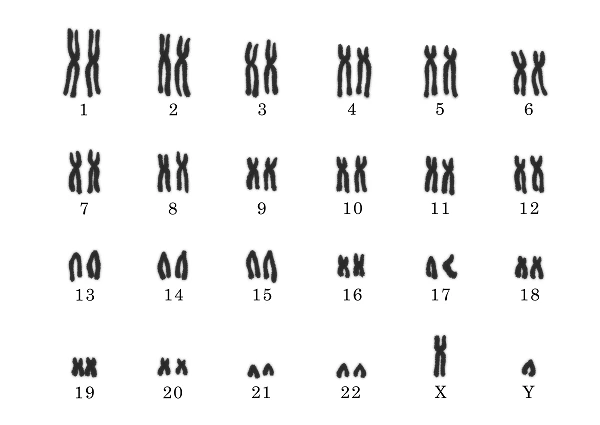
23.XY 男性 染色体に問題なし
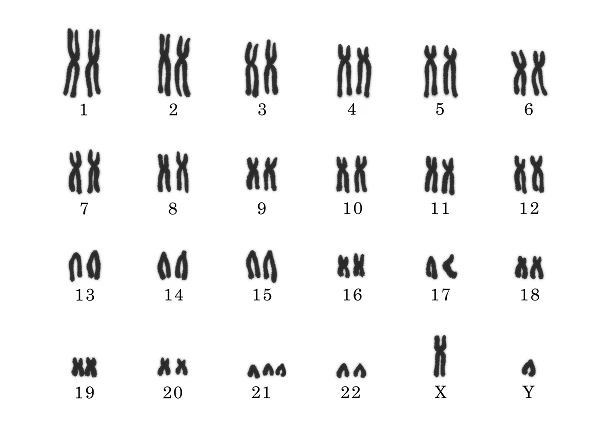
21トリソミー 男性
良好胚のなかにも染色体数の問題が?!
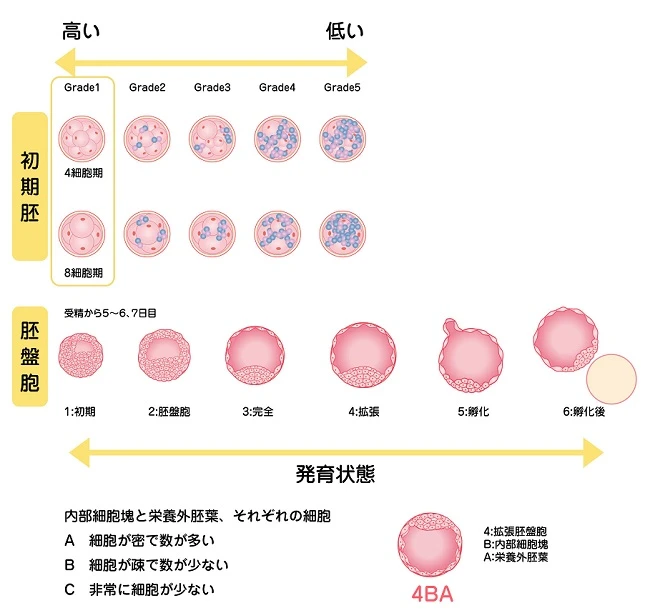
体外受精-胚移植では、初期胚はVeeck分類、胚盤胞はGardner分類で評価し、順調なスピードで形良く発育した胚は、妊娠の可能性が高いことがわかっていて、この評価の高い胚から移植するのが一般的です。こうした胚の評価は、胚培養士が顕微鏡で観察して評価してきました。
たとえば、初期胚はグレード1が評価が高い胚です。胚盤胞は、その発育程度と内部細胞塊(ICM)、栄養外胚葉(TE)、それぞれの細胞数から評価します。たとえば拡張胚盤胞で内部細胞塊の細胞が疎で数が少なく、栄養外胚葉の細胞が密で数が多ければ4BAという評価になります。
最近では、タイムラプスインキュベーターを利用した胚培養によって、受精から胚盤胞までの発育の様子を動画で観察することができるようになり、これまでわからなかった受精や胚発育の様子を見ることができるようになり、これらも胚の評価の大事な情報となっています。タイムラプスインキュベーターによって、より的確な評価ができるようになってきていますが、実際には評価が高くても染色体数に問題のある胚があることもわかっています。つまり「評価が高い」=「染色体数に問題がない」ではないのです。
そのため、なかには良好胚を数回移植しても、着床しない、生化学的妊娠や流産を繰り返してしまうカップルもいます。
PGT-Aのメリット
PGT-Aのメリットは、「妊娠できない胚」「流産しやすい胚」を避け、染色体数に問題のない正常胚を移植することで、妊娠と妊娠の継続の可能性が高められることです。
染色体数の問題は、女性の年齢が高くなり卵子の質が低下することによって起こりやすくなりますが、これまで山王病院/リプロダクションで行ってきたPGT-Aでは、35歳を超えてくると染色体数に問題のない正常胚が得られるケースには幅がみられるようになり、正常胚が多いカップルもいれば、少ないカップルもいます。そして、38歳以上になると、その傾向が顕著になってきます。
正常胚が少ないカップルの場合は、良好胚と判断された胚を移植しても妊娠しなかったり、生化学的妊娠や流産を繰り返すことが続くかもしれません。女性の年齢が高くなれば、その傾向が高くなり、妊娠しても流産になる確率も高くなります。
PGT-Aを行い「妊娠できない胚」「流産しやすい胚」を避け、妊娠できる、流産にならない可能性の高い正常胚を移植することで身体的、時間的な負担の軽減につながりると考えています。
着床する確率の低い胚、染色体に問題のある胚は、誰にでも存在しますが、PGT-Aを行ったカップルについては、早く出産にたどり着けている印象があります。
流産を避けたいわけ
流産は、赤ちゃんを授かりたいカップルにとって精神的にも身体的にも大きなダメージが強く、赤ちゃんを生んであげられなかったのは、自分のせいだと責める女性も少なくありません。けれど、胚の染色体数の問題は誰のせいでもなく、偶発的に誰にでも起こる可能性があります。しかし、赤ちゃんを失ったと思う悲しみや辛さから立ち直るには時間が必要です。その時間は、次の妊娠に向かうためには大切な時間ですが、流産が予防できていれば過ごさずにいられた時間でもあります。
また、完全流産で子宮内容物がすべて子宮外に排出されれば良いのですが、不完全流産(子宮内容物が一部残っている)や稽留流産(胎児は死亡しているが、子宮内容物が残っている)になった場合は、子宮内容物が自然に排出されるまで待機、経過観察するケースや、手術を行うケースがあります。待機している時間が長ければ、辛い時間が長くなるかもしれません。また流産手術の手技によって子宮内膜に問題が起これば、それが新たに着床を妨げる原因を作ってしまうこともあります。
流産を予防することは、流産によって受ける心の傷や新たな着床障害の原因をつくらないために、とても大切なことだと考えています。
PGT-Aの結果から移植する胚を検討する
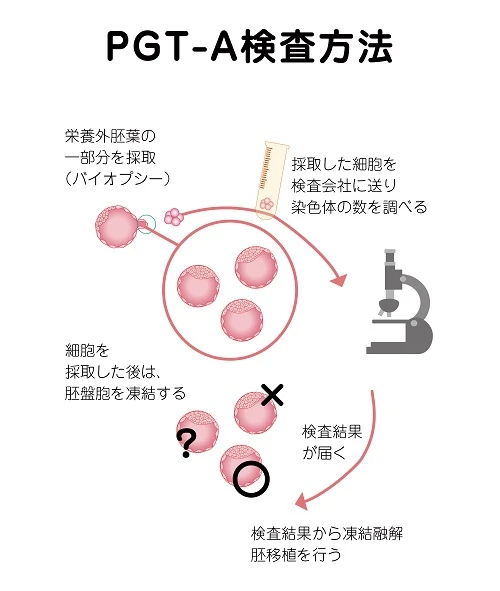
PGT-Aは、胚盤胞の栄養外胚葉(将来胎盤になる細胞)から5個程度の細胞を採取(バイオプシー)して染色体の数を調べます。
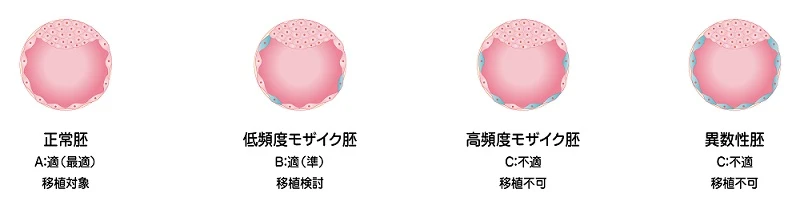
結果は、最適、準、不適、判定不能という大きく4つの判定結果が出てきます。
このうち最適が正常胚で移植の対象になります。準は、いわゆるモザイク胚で採取した細胞のうち問題のない細胞と問題のある細胞が混在している胚です。モザイク胚については、移植の対象になる胚とならない胚があり、モザイクの比率が高い胚(高頻度モザイク胚)、モザイクを示した染色体が複数箇所に及ぶ胚は基本的に移植の対象にならず不適になります。しかし、モザイクの比率が少ない胚(低頻度モザイク胚)や染色体数に問題のある染色体のナンバーによって、正常胚がなければ移植を検討してみる、凍結して保管をしておくという選択もあります。
| 判定 | 判定内容 |
|---|---|
| A 適(最適) | 移植に問題を認めない場合 |
| B 適(準) | 移植することは可能であるが、解析結果の解釈に若干の困難を伴う場合 |
| C 不適 | 移植には不適切と考えられる場合 |
| D 判定不能 | 検体が不適切なため、判定を実施できない場合 |
その判断をより良くするために、PGT-Aの結果は適、不適などの判定だけでなく波形データを見て総合的に判断します。
波形データは、染色体に問題があった場合、1から21番の常染色体と性染色体の数、また比率などをみることができます。
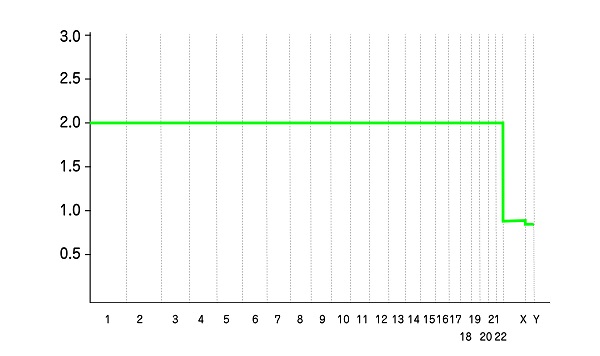
たとえば、染色体数に問題のない正常胚の波形データは、1から21番まで染色体が2本ずつ、性染色体もXX、またはXYがあることがわかります(基本的に性染色体の数に問題がない場合は、波形データを患者さんに見せることはありません)。
染色体数に問題のない胚
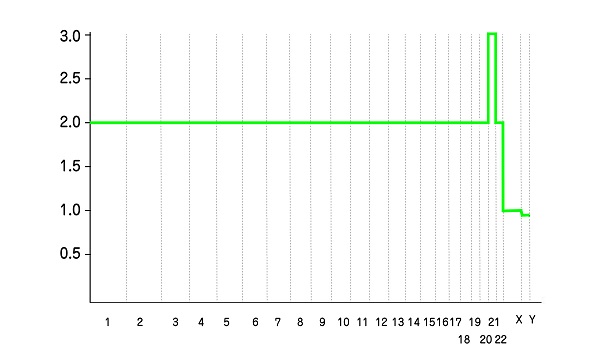
どこかの染色体が3本あるトリソミーの場合は、波形データがその染色体の番号だけ上がり、逆に1本しかないモノソミーの場合は、波形データがその染色体の番号だけ下がります。
21番目の染色体が3本(トリソミー)の胚
15番目の染色体が1本(モノソミー)の胚
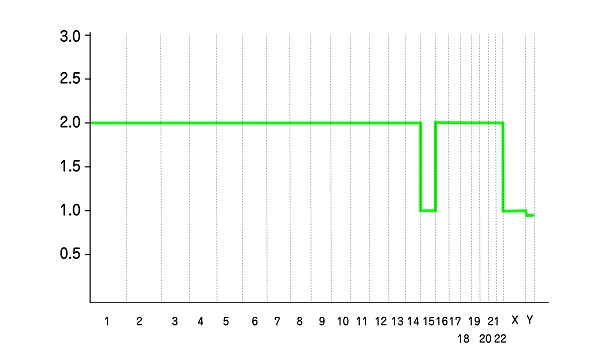
複数の染色体で起こっている場合は、複数箇所で波形データの変動が見られ、モザイク胚の場合は、どこの染色体に、どれくらいの比率で問題があるのかがわかります。
複数の染色体が1本(モノソミー)の胚
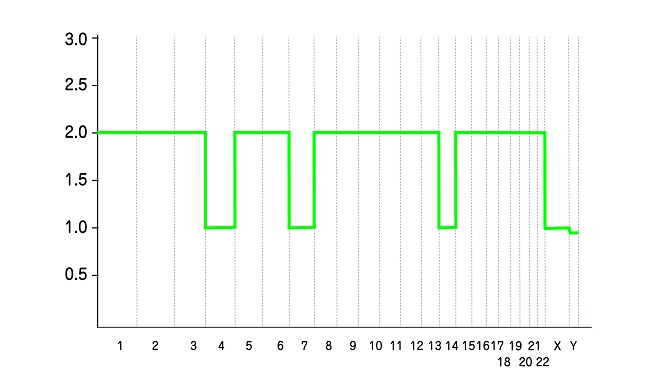
4番目の染色体の60%が問題の胚
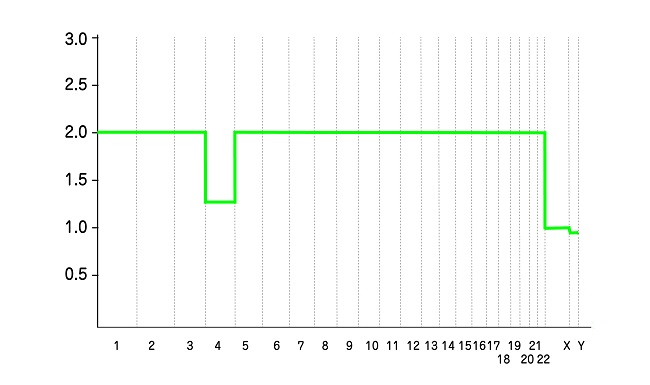
モザイクの比率が低い胚を移植した場合、妊娠の不成立や、流産の可能性もありますが、妊娠が継続した場合は、染色体に問題のあった胚は淘汰されて、その比率はPGT-A時よりも低くなり、結果的に生まれてきた赤ちゃんには染色体に問題がないというケースも少なくありません。そのため、とくにB:適(準)と判断されたいわゆるモザイク胚については、波形データをよく見て判断をします。モザイク胚の移植については、臨床遺伝専門医から説明を受け、その後、移植するか、見送るか、移植しないかの最終選択はカップルが行います。
PGT-Aをすれば妊娠できる!できる?
PGT-Aで問題のなかった胚を移植することで、移植あたりの妊娠率を上げること、流産を予防することが期待できます。
しかし、染色体に問題がなければ妊娠が成立する、赤ちゃんが生まれくるわけでなく、また流産のすべてを予防することができるわけではありません。日本産科婦人科学会が発表するPGT-A-胚移植の妊娠率は約65%、流産率は約10%です。染色体以外の問題も着床に関係していることと、PGT-Aで胚のすべてがわかるわけではないことがその理由です。
PGT-Aは、栄養外胚葉を採取して検査しますが、採取した細胞には問題がなかったけれど、そのほかに問題を抱えた細胞があったのかもしれません。
また、栄養外胚葉には問題はなくても、内部細胞塊(将来赤ちゃんになる細胞)に問題があったり、その逆に、栄養外胚葉はモザイク胚でも、内部細胞塊には問題がなかったかもしれません。こうした誤差は採取する細胞数が少ないと出やすいので、栄養外胚葉から5個程度を採取して検査します。さきほども述べたように栄養外胚葉から、胚のすべての情報が手に入るわけではなく、将来赤ちゃんになる細胞の内部細胞塊を採取することができないので、胚の染色体のすべての問題を明らかにすることはできません。つまり「赤ちゃんになる細胞」と「胎盤になる細胞」の染色体の情報は、必ずしもイコールではなく、結局、移植をしてみないとわからないこともあります。ですが、それでもPGT-Aをすることで流産を予防できる、胚移植あたりの妊娠の可能性を高められることは、特に年齢の高いカップルにとっては重要なことだと考えています。
1個の胚盤胞。これはPGT-Aをするべき?
PGT-Aを目指して体外受精治療周期をはじめたけれど、得られた胚盤胞が1個だった場合、PGT-Aはするべき? やめるべき? と悩まれることがあるかもしれません。
染色体の問題は、あるか、ないか、モザイクかのいずれかです。ただ、同じ確率で起こるわけではなく、女性の年齢によって違い、個人差もあります。
PGT-Aでメリットが高くなるのは、胚盤胞の数が多い人です。
AMH値が低く、受精した胚の数が少ない人、胚発育が芳しくなく胚盤胞の数が少ない人は、PGT-Aの結果 A:適(最適)が得られる胚がなく、移植ができず、採卵を繰り返し行うことも考えられます。それでも、流産を予防するという意味では、PGT-Aは有効だと考えています。
胚盤胞1個をPGT-Aしてから移植するか、PGT-Aせずに移植をするかは、最終的にはカップルの考え方次第です。胚盤胞の栄養外胚葉から5個を採取(バイオプシー)することについては、胚培養士の高い技術のもと行っています。採取する手技が下手で胚盤胞がダメになってしまう心配はまずありませんが、なかにはバイオプシーがストレスとなって胚発育が止まってしまうことがあるかもしれません。
そこで最近では、胚を培養した培養液に排出された胚のDNAを検査する、非侵襲性PGT-A(niPGT-A)が注目されています。さまざまな研究論文が発表されていますが、成績が安定していません。今後、niPGT-Aが臨床で実用されてきた場合、胚盤胞に針を刺すことがなくなり、なおかつ栄養外胚葉だけでなく、内部細胞塊のDNAを含んだ染色体の問題を調べることができるようになります。そうなれば、胚盤胞1個であっても、非侵襲性PGT-Aをする有用性は高まってくるかもしれません。
PGT-Aは、「妊娠できない胚」「流産の可能性の高い胚」を選ぶことで、胚移植あたりの妊娠の可能性を高めることができます。
その結果、赤ちゃんを授かるために費やす期間が短くなれば、さまざまなコストが軽減されることもあります。
それは、治療にかかる医療費、時間、心的ストレスがあげられます。
何度も胚移植をしているのに、なかなか着床しない、流産になってしまうことを繰り返し、心も体も増大なストレスを抱えるのであれば、それを避ける方法を選択するのは大切なことだと考えています。
胚の染色体を調べるということを聞くと、怖いと感じる人もいるかと思いますが、2回以上胚移植をしても妊娠しないカップル、流産を繰り返したカップルは、PGT-Aについて、一度、話を聞いて、治療の選択肢の1つとして考えてみてください。
山王病院
女性医療センター/リプロダクション・婦人科内視鏡治療部門
久須美 真紀 先生

経歴
東京大学卒、同大学院修了
医学博士
前東京大学医学部附属病院助教
国際医療福祉大学 臨床医学研究センター准教授
専門医
日本専門医機構認定産婦人科専門医
日本生殖医学会認定生殖医療専門医
日本人類遺伝学会認定臨床遺伝専門医
日本内視鏡外科学会技術認定医





























